Oktober 2020 – Ausgabe 36
Indikation zur Hüftarthrodese und deren Konvertierung in eine Hüftendoprothese
Prof. Dr. med. Fritz Thorey
Zum Arztprofil
Keywords: Arthrodese, Hüfte, Konvertierung, Hüftendoprothese
Die Hüftarthrodese wurde in der Vergangenheit erfolgreich nach einem Gelenkinfekt (Empyem) oder bei Fehlen der muskulären Führung durchgeführt. Aufgrund der Mehrbelastung der Lendenwirbelsäule und des Kniegelenks sowie Beschwerden am lumbosakralen Übergang ist dieses Verfahren langfristig jedoch problematisch. Durch die Fortschritte in der Endoprothetik ist die Hüftarthrodese nur noch von geringer Bedeutung. Eine Konvertierung zur HüftTEP ist möglich, jedoch hat dieser Eingriff eine hohe Komplikationsrate, die ausführlich mit dem Patienten vor dem Eingriff besprochen werden muss.
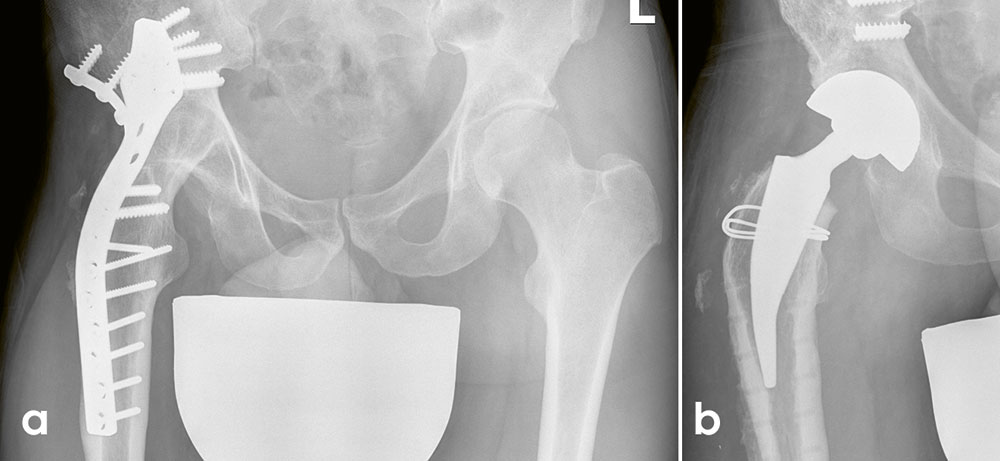
Abb. 1a, b: 37-jähriger Patient mit Hüftarthrodese rechtsseitig mit einliegendem Osteosynthesematerial, die im Alter von 18 Jahren durchgeführt wurde (a). Aufgrund lumbosakraler Beschwerden erfolgte die Implantation einer Hüftendoprothese mit tripolarer Pfanne mit refixierter Glutealmuskulatur am Trochanter major (b).
Die Behandlung junger Erwachsener mit schwerer Hüftgelenksarthrose war vor allem in der Vergangenheit aufgrund der hohen Versagerraten der Hüfttotalendoprothetik (HüftTEP) ein großes Problem. Die erhöhte Rate an aseptischen Lockerungen war teilweise die Folge von erhöhter körperlicher Aktivität und funktioneller Beanspruchung, die zu einem mechanischen Versagen von bis zu 50 % führte. Dieses hat sich aufgrund der Verbesserung der Gleitpaarungen mit geringem Abrieb in den letzten Jahren deutlich verbessert, sodass die Indikation zur Hüftgelenkversteifung immer seltener gestellt wird.
Die Arthrodese der Hüfte wurde erstmals 1885 von Heuysner bei Hüftdysplasien durchgeführt und später bei der Behandlung der Hüfttuberkulose angewendet. WatsonJones berichtete über eine Technik, bei der der Femurkopf durch die Verwendung eines langen SmithPetersenNagels intern am Becken fixiert wurde und die Fusionsraten bis zu 94 % betrugen. 1953 beschrieb Charnley eine Technik mit guten Ergebnissen bei 88 % der Patienten. In der heutigen Zeit gilt die Hüftarthrodese aufgrund der höheren Patientenerwartungen an die spätere Aktivität als letztes Mittel der Wahl. Sie hat sich jedoch in der Vergangenheit als zuverlässige Option für junge Patienten erwiesen, da sie eine Schmerzlinderung und verbesserte Funktion ohne die Notwendigkeit einer Endoprothese bot. Die Konvertierung in eine HüftTEP wurde im Verlauf aufgrund von Schmerzen in benachbarten Gelenken wie im Lumbosakralbereich, in den Kniegelenken und in der kontralateralen Hüfte häufig notwendig. Dieses Verfahren kann diese Symptome verbessern, ist aber technisch anspruchsvoll.
Hüftarthrodese
In der Literatur gibt es nur wenige Studien, die sich mit dem Thema ausführlicher beschäftigen. Diese beschreiben ein Verhältnis von Männern zu Frauen von 2:1. Das Alter zum Zeitpunkt der Hüftarthrodese betrug 14–42,9 Jahre und die Dauer der Nachuntersuchung 2–38 Jahre. Die Hauptindikationen für eine Hüftarthrodese waren primäre Arthrosen und traumatische Arthrosen, Hüfttuberkulosen, septische Arthritiden, avaskuläre Nekrosen, Hüftdysplasien, M. Perthes, Epiphyseoly sis capitis femoris, kongenitale Coxavara und andere nicht spezifizierte Ursachen.
Es wurden unterschiedliche Techniken mit einer Kombination aus intra und extraartikulären Verfahren beschrieben. Die ideale Position für eine Hüftarthrodese wurde als Flexion von 20°–30°, Adduktion von 5°–7° und Außenrotation von 5°–10° angegeben. Diese Position erlaubt den umliegenden Gelenken, einen erhöhten Bewegungs und Aktivitätsumfang ohne übermäßige Belastung aufzunehmen. Die derzeit zuverlässigsten chirurgischen Techniken beinhalten eine interne Fixation, da sie keine externe postoperative Ruhigstellung erfordern und höhere Vereinigungsraten ermöglichen. Die Hüftarthrodese kann jedoch auch mit einer Plattenosteosynthese durchgeführt werden, wobei der Trochanter major entweder
in das Gelenk eingebracht oder über der eingebrachten Platte refixiert wird. Wichtig hierbei ist die Stabilität der Osteosynthese, da es ansonsten zu keiner adäquaten knöchernen Durchbauung und somit zu einer erhöhten Gefahr eines Implantatversagens kommen kann.
Die Nachbehandlung variierte von einer Ruhigstellung bis zur frühzeitigen Mobilisation, bis es zu einer knöchernen Ausheilung kam. Problematisch war die hohe Inzidenz von benachbarten Gelenkschmerzen, die für den Lumbosakral Bereich und das gleichseitige Knie am häufigsten beschrieben waren.
Aufgrund dieser Probleme wurde bei ca. 10 % der Patienten im Verlauf eine Konvertierung in eine HüftTEP durchgeführt. Komplikationen bei diesem Eingriff betrafen oberflächliche oder tiefe Wundinfektionen, Materialbruch, Implantat Lockerungen und tiefe Venenthrombosen. Im Zuge der Weiterentwicklung minimal invasiver Zugangstechniken und der ImplantatMaterialien mit besseren Gleitpaarungen (geringer Abrieb) hat die Zahl der Hüftarthrodesen in den letzten Jahren deutlich abgenommen.
Konvertierung der Arthrodese in eine HüftTEP
Es gibt weniger als 20 Studien, die eine Nachuntersuchung von Patienten nach Konvertierung in eine HüftTEP beschreiben. Interessanterweise ist das Verhältnis von Männern zu Frauen annähernd gleich mit einer leichten weiblichen Mehrheit. Die mittlere Standzeit der Hüftarthrodese betrug 17–35 Jahre, das mittlere Alter bei der Konvertierung betrug 49–58 Jahre. Indikationen zur Konvertierung waren lumbale Schmerzen, gleichseitige Hüft- oder Knieschmerzen, kontralaterale Hüft- oder Knieschmerzen, Fehlstellungen, Frakturen und Pseudarthrosen. Ein Beispiel für die gelungene Konvertierung nach 20 Jahren bietet Abb. 1
Als Zugangswege für die Operation wurden posteriore, anteriore, laterale und transtrochantäre Techniken beschrieben. In über 90 % der Patienten kam es zu einer Schmerzlinderung, die überwiegend den lumbosakralen Übergangsbereich und das gleichseitige Kniegelenk betraf. Die durchschnittliche Patientenzufriedenheit lag zwischen 63 % und 100 %.
Postoperative Komplikationen wurden in 10 %–54 % der Fälle beschrieben. Dazu gehörten mechanisches Versagen der HüftTEP, aseptische Lockerungen, Luxationen, tiefe Infektionen, Nervenschäden, symptomatische heterotope Ossifikationen, Thrombosen, verzögerte Wundheilungen, Trochanterfrakturen und Fehlstellungen. Die Revisionsrate lag bei 4 %–27 % und die häufigsten Indikationen für Revisionsoperationen waren tiefe Infektionen, aseptische Lockerungen und Luxationen.
Diskussion
Die Hüftarthrodese ist heutzutage aufgrund der zunehmenden Popularität der HüftTEP und der höheren Patientenerwartungen ein seltenes Verfahren geworden. Dieses ist auf minimalinvasive Operationstechniken, verbesserte Implantat Designs und die Weiterentwicklung der Materialien zurückzuführen.
Kontraindikationen und relative Kontraindikationen für eine Hüftarthrodese sind eine aktive Sepsis in der Hüfte (die vor der Operation mindestens ein Jahr lang infektionsfrei sein sollte), polyartikuläre oder entzündliche Arthritiden aufgrund des Risikos zur Entwicklung von Symptomen in der kontralateralen Hüfte sowie Patienten mit traumatischer Fehlstellung oder Instabilität des Knies aufgrund des erhöhten Potenzials, die Biomechanik der unteren Extremitäten signifikant zu verändern.
Da die Erwartungen der Patienten ständig steigen, ist es wichtig, dass sie angemessen vor einer Operation beraten werden. Die Gesamtergebnisse der Hüftarthrodese sind im Allgemeinen sehr gut, wobei bei der Mehrzahl der Patienten eine gute knöcherne Heilung zu erwarten ist. Allerdings traten häufig Schmerzen in benachbarten Gelenken auf, wobei fast jeder Zehnte nach zwei Jahren Rücken- oder gleichseitige Kniegelenkschmerzen hatte. Die Inzidenz von benachbarten Gelenkschmerzen nimmt mit der Zeit zu und die Aktivität im täglichen Leben ab.
Etwa 1/5 der Patienten mit einer früheren Hüftarthrodese erhielten einen Konversionseingriff zu einer HüftTEP. Während bei den Patienten, die sich einer primären Hüftarthrodese unterziehen, ein höheres MännerzuFrauenVerhältnis zu beobachten ist, gilt das Gegenteil für die Konvertierung. Wie bereits beschrieben, war die Hauptindikation der benachbarte Gelenkschmerz. Es wurde jedoch auch über Fehlhaltungen, kontralaterale Gliederschmerzen, Frakturen und Pseudarthrosen berichtet. Die einzige absolute Kontraindikation für eine Konvertierung ist eine aktive Sepsis in der Hüfte.
Die Hauptprinzipien bei der Konvertierung zur HüftTEP beinhalten die Identifizierung der Abduktorenmuskeln (mittels Kernspintomographie und intraoperativer Beurteilung der Muskelsituation), die Erhaltung der Muskulatur, die Rekonstruktion des Hüftdrehzentrums, die Vermeidung einer Fehlpositionierung der Implantatkomponenten und die Korrektur der Beinlängendifferenz. Hierbei ist es unabdingbar, intraoperative Röntgenkontrollen durchzuführen. Häufig ist eine Iliopsoas Tenotomie erforderlich, um persistierende Flexionsdeformitäten zu korrigieren. Die Implantatauswahl und die Fixationsmethoden hängen von der Knochenqualität und Fehlstellungen ab. Ebenfalls sollte aufgrund der erhöhten Instabilität überlegt werden, eine tripolare Pfanne als Luxationsschutz zu wählen (siehe Abb. 1).
Postoperativ wird eine Teilbelastung für 6–12 Wochen empfohlen, um die Heilung des Knochens und des Abduktormechanismus zu ermöglichen. Die Physiotherapie sollte frühzeitig beginnen, jedoch ohne aktive Flexion oder Abduktion. Bei über 85 % der Patienten führt die Konvertierung in eine HüftTEP zu einer Besserung der Beschwerden der angrenzenden Gelenke. Dennoch besteht eine sehr hohe Komplikationsrate von über 50 %, denen sich sowohl Operateur als auch Patient vor der Entscheidung zu einer Konvertierung bewusst sein müssen. Daher sollten sowohl Hüftarthrodesen als auch die Konvertierung nur von Hüftspezalisten durchgeführt werden, um die Rate der Komplikation geringer zu halten.
Zusammenfassung
Durch die Fortschritte in der Endoprothetik ist die Hüftarthrodese heute nur noch von geringer Bedeutung. Das Lösen der Hüftarthrodese und die Konvertierung in eine Hüftendoprothese wird aufgrund von Schmerzen in angrenzenden Gelenken durchgeführt. Dieses Verfahren ist nicht unproblematisch, da dabei eine er höhte Infektionsgefahr und anschließend ein erhöhtes Luxationsrisiko sowie funktionelle Einschränkungen durch die atrophierte Muskulatur bestehen, sodass der Rehabilitationsverlauf langwierig ist und in vielen Fällen ein TrendelenburgHinken zurückbleiben kann.